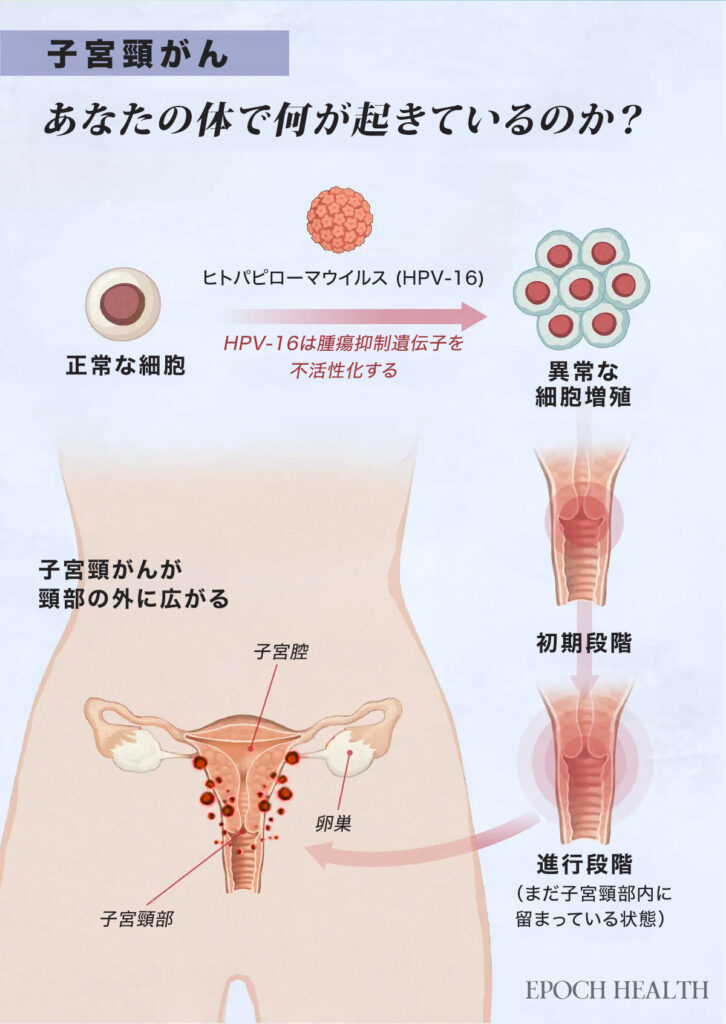
子宮頸がんは、子宮の下部にある子宮頸部の細胞から発生し、異常な細胞が制御できずに増殖して腫瘍を形成します。
このがんは、世界で8番目に多いがんであり、女性では4番目に多いがんです。アメリカでは、子宮頸がんの年齢調整率は、女性10万人あたり6.3人です。米国がん協会によると、2024年には約1万3820件の浸潤性子宮頸がんの新規症例が診断され、約4360人の米国女性がこの病気で死亡することが予測されています。
子宮頸がんにはどのような種類がありますか?
子宮頸部は、子宮頸管という管を通じて膣と子宮をつないでいます。子宮頸管は、外頸管(外側)と内頸管(内側の管)の2つの部分から構成されています。内頸管と外頸管が交わる場所は「扁平円柱状接合部」または「転換帯」と呼ばれ、ほとんどの子宮頸がんはこの部分で発生します。転換帯の位置は、年齢や出産の有無によって変化します。
子宮頸がんには主に2つの種類があります。
- 扁平上皮がん (SCC):
扁平上皮細胞は、外頸管を覆う平らな皮膚のような細胞です。子宮頸がんの80~90%がこのタイプです。SCCはさらに、角質化型(細胞がケラチンという丈夫で繊維状のタンパク質を含む巣を形成する)と、非角質化型(細胞がケラチンなしで巣を形成する)の2つに分けられます。
- 腺がん:
腺がんは、内頸管で粘液を生成する腺細胞から発生します。SCCほど一般的ではありませんが、その発生率は増加しており、子宮頸がんの10~20%を占めています。粘液腺がんは腺がんの最も一般的な形態で、類内膜腺がんは子宮内膜に見られるがんに似ています。また、妊娠中にジエチルスチルベストロール(DES)を服用した女性の娘に、明細胞がんが発生することもあります。
2つの主要な子宮頸がんは同様の治療を受けます。
まれなタイプの子宮頸がんには次の2種類があります。
- 腺扁平上皮がん:
腺扁平上皮がんは、扁平上皮がん細胞と腺がん細胞の両方を含み、子宮頸がんの3~10%を占めています。これはSCCと腺がんの組み合わせで、治療法は最初の2つと非常に似ています。
- 子宮頸部の小細胞がん:
小細胞子宮頸がんは、急速に進行する神経内分泌がんで、子宮頸がんの約2%を占めています。多くの場合、リンパ節や他の部位に急速に広がり、上記の3つの子宮頸がんとは異なる治療法が必要です。
非常にまれですが、リンパ腫や肉腫などの他の種類のがんが子宮頸部に発生することがあります。これらは、他のがんとは異なる方法で治療されます。
子宮頸がんの症状と初期兆候
初期兆候
初期の子宮頸がんや前がん細胞の変化は、通常無症状です。症状は、腫瘍が周囲の組織や臓器に侵入し始めると現れることが多いです。
一般的な症状
子宮頸がんは必ずしも症状を示すわけではないため、定期的な子宮頸がん検査が非常に重要です。最も一般的な症状は次のとおりです。
- 異常出血: 月経周期外の膣出血は、子宮頸がんの最も一般的な症状です。月経と月経の間、性交中や性交後、または閉経後にも起こることがあります。
- 性交痛: 性交中に不快感や痛みを感じることがあります。
- 膣分泌物の増加または異常: 強い臭いのある水っぽい膣分泌物や血液を含む分泌物が見られます。これは主に、進行した癌(ステージ3以上)で見られる症状です。
- 骨盤または腰の痛み: 痛みが片足または両足に広がることがあります。
- 月経が長引くまたは異常に重い: 月経周期が長くなったり、月経が異常に重くなることがあります。
- 骨盤検査または膣洗浄後の出血: 検査後に出血が見られることがあります。
- 膣からの尿または便の漏れ: 膣と膀胱または直腸の間に瘻孔(異常な接続)が形成されることによって、尿や便が漏れることがあります。
- 排尿頻度の増加: 排尿の回数が増えることがあります。
進行期の症状
子宮頸がんが子宮頸部を越えて広がった進行期には、上記の症状に加えて以下の症状が現れることがあります:
- 排便困難または排便時の痛み
- 便秘
- 排便時の直腸出血
- 排尿時の痛みや尿に血が混じる
- 膀胱のコントロールができなくなる
- 腰痛
- 片足のむくみ: 通常、静脈またはリンパ管の閉塞が原因です。
- 腹痛
- 持続的な疲労
- 排尿困難
- 腎不全: 尿路閉塞により腎不全を引き起こすことがあります。
- 骨の痛みまたは骨折
- 食欲減退
- 意図しない体重減少
- 息切れ
- 血を吐く
- 胸または骨の痛み
子宮頸がんの主な原因は何ですか?
子宮頸がんは通常、前がん状態から始まり、ゆっくりと進行します。これらの前癌状態は、最も一般的には「扁平上皮内病変(SIL)」「子宮頸部上皮内腫瘍形成(CIN)」「子宮頸部異形成」と分類されます。異形成はパップテストで検出でき、ほぼ100%治療可能です。また、パップテストではSILも検出できます。ただし、このテストでは、CINの有無に関係なく、子宮頸がんは進行する前がん状態から数年かかることがあります。
子宮頸がんの主な原因は次のとおりです。
1. ヒトパピローマウイルス(HPV)
ヒトパピローマウイルス(HPV)は、ほぼすべての種類の子宮頸がんを引き起こします。HPVはアメリカで最も多く見られる性感染症(STI)で、年間約4300万人が感染しています。性的に活発な人の約80%が、生涯に少なくとも1回はHPVに感染します。HPVは性交、手と性器の接触、オーラルセックスなどの皮膚と皮膚の接触で広がります。しかし、感染後に誰が子宮頸がんになるかは分かりません。
HPVは、p53やRbなどの腫瘍抑制遺伝子を不活性化するタンパク質E6とE7を生成します。腫瘍抑制遺伝子は通常、細胞の成長を制御し、細胞が死ぬべきときに死ぬように働きます。これらの遺伝子が不活性化されると、子宮頸部の細胞で過剰な成長と遺伝子の変化が起こり、がんにつながる可能性があります。
HPVには200種類以上の型があり、通常は無害ですが、特定の高リスク株はがんを引き起こすことがあります。子宮頸がんの約70%はHPV16型とHPV18型が原因です。免疫系はほとんどのHPV感染を6~12か月以内に排除しますが、高リスク型による持続的な感染は子宮頸がんのリスクを高めます。25歳未満の女性のHPV関連の子宮頸疾患は、多くの場合自然に治りますが、複数のHPV型に感染している女性は、ウイルスを自然に排除する可能性が低く、がんを発症するリスクが高くなります。
2. ジエチルスチルベストロール(DES)
ジエチルスチルベストロール(DES)は、1940~71年にかけて流産を防ぐために妊婦に投与されましたが、後にその効果がないことが証明されました。子宮内でDESにさらされた少女は、HPVとは無関係の子宮頸がん(明細胞がん)を含む特定のがんを発症するリスクが高くなります。リスクが最も高いのは、妊娠16週目に母親が薬を服用した女性です。
子宮頸がんは診断と治療が行われないまま放置されると、徐々に子宮頸部から膣、骨盤筋、膀胱、直腸、肝臓、骨、肺などの周囲の組織や臓器に広がり、リンパ系や血流にも拡がることがあります。
子宮頸がんになりやすいのは誰ですか?
性行為をしたことのある女性は誰でも子宮頸がんになるリスクがあります。性行為によってHPV(ヒトパピローマウイルス)に感染する可能性があるためです。子宮頸がんになるリスクを高める要因は以下の通りです。
1. 年齢(35歳から44歳)
子宮頸がんは35~44歳の女性に最も多く診断されます。20歳未満で子宮頸がんになることはまれです。
2. 収入が低く、教育水準が低い
これらの女性は子宮頸がんになるリスクが高くなります。主な理由は、定期的な検診を受ける機会が少ないことや喫煙率の高さなど、他のリスク要因によると考えられています。
3. 危険な性行為
複数の性的パートナーを持つ、無防備なセックス、または1人以上のパートナーがハイリスクな性行為に関与している場合、子宮頸がんのリスクが増加します。
4. 若年での性行為
若い年齢で性行為を始めると、思春期に子宮頸部が変化し、損傷を受けやすくなり、子宮頸がんのリスクが高まります。また、18歳未満で性行為を始めると、ハイリスク型HPVに感染する可能性が高くなります。
5. 男性の性的パートナーが複数のパートナーと関係があること
6. 女性の性的パートナーが子宮頸がんにかかっていること
7. 複数回の出産
出産回数が多いほどリスクが高くなりますが、特定の閾値はありません。2人の子供がいる女性は、子供がいない女性に比べて子宮頸がんを発症するリスクが2倍になります。妊娠中のホルモン変化や出産時の子宮頸部の外傷が関連している可能性があります。
8. 若年での満期妊娠
20歳未満で初めて満期妊娠を経験した女性は、25歳以上で初めて満期妊娠を経験した女性に比べ、後年に子宮頸がんを発症する可能性が高くなります。
9. 喫煙
タバコを吸う女性は、非喫煙者に比べて子宮頸がんのリスクが約2倍高くなります。喫煙量が多いほどリスクは高くなります。
10. 受動喫煙
11. 妊娠中に母親がジエチルスチルベストロールを服用していた
12. 免疫力の低下
HIVまたはAIDSに感染していると、子宮頸部の前がん変化が進行し、子宮頸がんになるリスクが高まります。ただし、HIV治療を受けている女性では、このリスクが軽減される可能性があります。
13. HPVとクラミジアに同時感染している
HPVとクラミジアの両方に感染している女性は、子宮頸がんのリスクが高くなります。
14. 複数のHPV型に感染している
複数のHPV型に感染していると、ウイルスが自然に排除される可能性が低く、がんになるリスクが高くなります。
15. HSV-2(単純ヘルペスウイルス2型)
HSV-2は、HPVに感染している女性の子宮頸がんリスクを増加させる可能性があります。
16. 避妊薬の服用
特に5年以上避妊薬を服用していると、子宮頸がんのリスクがわずかに高くなります。服用を中止すると、リスクは低下し、10年後には正常に戻ります。
17. 子宮頸がんの家族歴
母親、姉妹、または娘が子宮頸がんにかかっている場合、女性の扁平上皮がん発症リスクが高くなります。
18. 肥満
肥満の人は子宮頸がんのスクリーニングが難しく、結果として前がん病変が検出されにくく、がんを発症するリスクが高くなります。また、果物や野菜が不足している食生活もリスクを高めます。
19. 過去のがん歴
膣がん、外陰部がん、腎臓がん、膀胱がんなど、過去に他のがんにかかったことがある場合もリスクが増加します。
子宮頸がんはどのように診断されますか?
すべての女性は、21歳から、子宮頸がんの検査のための骨盤検査を含む、年に1回の女性の健康診断を受ける必要があります。
身体検査
身体検査では、次のような検査が行われることがあります:
- パップテストと骨盤検査
- 異常な変化を確認するための直腸指診
- 鼠径部と鎖骨上部のリンパ節の腫れの有無の検査
検査方法
医師は、がんの兆候や前がん状態の変化、または子宮頸がんのリスク増加を確認するために、通常次の検査を行います:
パップテスト(パップスメア)
パップテストでは、医師が綿棒を使用して子宮頸部から細胞を採取し、それを分析のために研究所に送ります。この検査で、子宮頸部の異常な細胞や前がん細胞を検出できます。定期的なスクリーニングにはパップテストが使用され、一貫して陰性の結果が出ている女性には、3年ごとの検査が推奨されています。スクリーニングは、21歳または25歳から開始し、65歳で終了することが推奨されています。
HPV検査
HPV検査は、30歳から5年ごとのパップテストと並行して行われます。この検査では、子宮頸がんに関連する高リスクHPV型のDNAを調べます。パップテストと同時に実施されることが多いです。
コルポスコピー
コルポスコピーは、異常な細胞結果や進行中の高リスクHPV感染を調べるために使用される推奨手順です。コルポスコープと呼ばれる照明付きの拡大鏡を使って、外陰部、膣、子宮頸部を調べます。異常な領域が見つかれば、生検が行われることがあります。コルポスコピーは妊娠中でも安全に行えます。
生検
パップテストで異常な結果が出た場合、医師は生検を行い、子宮頸部から組織を採取して顕微鏡で検査します。生検には以下の種類があります:
コルポスコピー生検
コルポスコピー中に行われ、疑わしい部分から小さな組織サンプルを採取します。
子宮頸管掻爬
コルポスコピー中に行われ、細いスプーン型の器具(キュレット)を使って、子宮頸管から細胞や組織をこすり取ります。
子宮内膜生検
子宮内膜から細胞を採取して検査します。これもコルポスコピー中に実施されることがあります。
円錐生検
子宮頸部から円錐形の組織片を採取し、膣に近い外側部分と子宮頸管の一部を含む部分を調べます。
センチネルリンパ節生検(SLNB)
腫瘍の周囲からリンパ液を受け取る最初のリンパ節であるセンチネルリンパ節を採取します。このリンパ節はがん細胞が最初に広がる場所である可能性が高いです。
LLETZ/LEEP(ループ電気外科切除)
電流を流した細いワイヤーループを使って子宮頸部の変換帯を除去する処置です。組織を切断すると同時に傷口を閉じます。
コールドナイフ円錐生検
加熱ワイヤーの代わりに外科用メスまたはレーザーを使って組織を除去する処置です。
血液検査
- 全血球計算(CBC):白血球、赤血球、血小板の量と質を測定します。特に慢性膣出血による貧血の検査に使用されます。
- 血液化学検査:血液中の化学物質のレベルを測定します。
- 腎機能検査や肝機能検査:腎臓や肝臓の機能を評価します。がん治療に耐えられる健康状態かどうかを判断するために行います。
画像検査
- CTスキャンやMRI:骨盤や腹部、子宮頸部周囲のリンパ節を調べて、がんが他の臓器や組織に転移しているかどうかを確認します。
内視鏡検査、膀胱鏡検査、S状結腸鏡検査
内視鏡や膀胱鏡を使って、体内の異常を検査することができます。
ステージ分類
子宮頸がんと診断された場合、がんの正確な大きさや位置を評価し、ステージを判定します。ステージ分類は、がんがどの程度転移しているかによって決まります。
- ステージ I: がんは子宮頸部に限定されています。
- ステージ II: がんは骨盤内にとどまっていますが、子宮を越えて膣の上部3分の2または子宮外の組織に転移しています。
- ステージ III: がんは骨盤全体および/または膣の下部3分の1に転移しています。尿管を塞いだり、腎機能に影響を与えたり、大動脈付近のリンパ節に転移したりすることがあります。
- ステージ IV: がんが骨盤外および/または膀胱、直腸、または遠隔臓器に転移しています。
子宮頸がんの合併症
子宮頸がんの合併症には以下のようなものがあります:
子宮温存治療後のがん再発リスクの増加
子宮を温存する治療を受けた女性では、がんが再発するリスクが高くなることがあります。
手術または放射線療法後の機能障害
手術や放射線治療の後、性機能、腸機能、膀胱機能に潜在的な問題が生じることがあります。
痛み
がんが神経終末、骨、または筋肉に転移すると、激しい痛みが生じることがあります。
腎不全
進行した子宮頸がんでは、腫瘍が尿管を塞ぎ、尿が腎臓に溜まる水腎症を引き起こすことがあります。重度の水腎症は腎臓に瘢痕を残し、腎不全につながることがあります。
血栓
他の種類のがんと同様に、子宮頸がんは血液を粘り気が強くし、血栓ができやすくなります。
出血
子宮頸がんが膣、腸、膀胱に広がると、重大な損傷を引き起こし、膣、直腸、または排尿時に出血することがあります。
瘻孔
進行した子宮頸がんの約2%に発生する瘻孔は、身体の各部位の間に異常な通路が形成される状態です。通常、膀胱と膣の間に発生し、持続的な膣分泌物を引き起こしますが、膣と直腸の間に発生することもあります。
死亡
進行した子宮頸がんでは、治療が難しくなる場合があり、最終的に死亡に至ることがあります。
子宮頸がんの治療法
子宮頸がんの治療法は、年齢、がんのステージ、全体的な健康状態に基づいて選ばれます。利用可能な治療オプションには以下のようなものがあります:
ステージ I
- 手術
ステージIの子宮頸がんの主な治療法は手術です。さまざまな種類の手術が利用できます: - 円錐生検: 生殖能力を温存したい女性には円錐生検が推奨される場合があります。この手術では、子宮頸部から円錐形の組織片を切除し、さらに検査します。その後、追加の治療が必要になる場合もあります。
- 根治的子宮頸部切除術: 生殖能力の温存を望む女性によく行われ、子宮頸部、膣の一部、周囲の組織、骨盤リンパ節を切除し、子宮を膣下部に再接着します。ただし、将来的な出産には帝王切開が必要です。
- 子宮摘出術: 子宮頸部、子宮、場合によっては卵巣と卵管を切除します。進行期1期および早期2期の子宮頸がんにはこの手術が推奨されます。
- リンパ節切除: 手術中に、骨盤内のリンパ節や腹部の後ろにある大動脈傍リンパ節が切除されることがあります。
- 放射線療法
放射線療法では、高エネルギーのビームを使用してがん細胞を破壊します。手術が行えない場合や、がん細胞が組織の端に近い場合、血管やリンパ管、リンパ節に見つかった場合などに使用されます。 - 体外放射線療法(EBRT): 直線加速器を使って、患者の体外から放射線ビームを照射し、腫瘍部位を治療します。
- 体内放射線療法(小線源療法): 放射性物質をシードやペレット、ワイヤーに封入して腫瘍部位に外科的に配置します。手術後に使用することがあります。
- 強度変調放射線療法(IMRT): コンピューターで腫瘍をマッピングし、複数の角度から放射線ビームを照射する方法です。
- 化学放射線療法
シスプラチン単独または5-フルオロウラシルとの併用により、化学療法と放射線療法を組み合わせて治療します。化学療法によって、治療を受けた女性の約50%でがんが縮小し、制御できますが、その効果は一時的です。別の薬剤を追加することで、生存期間が数か月延長される可能性があります。
ステージ II
- 化学放射線療法
ステージIIの子宮頸がんの主な治療法は化学放射線療法です。 - 手術
- 根治的子宮頸部切除術: 骨盤リンパ節を切除し、腹部の後ろのリンパ節をサンプルとして採取することがあります。手術後に放射線療法または化学放射線療法が行われることもあります。
- リンパ節郭清
手術でリンパ節を除去することがあります。
ステージ III
- 化学放射線療法
ステージIIIの子宮頸がんでは、化学放射線療法が主な治療法です。近接放射線療法は、外部放射線療法と並行して、またはその後に行われます。 - 放射線療法
放射線療法が行われることがあります。
ステージ IV
- 化学放射線療法
- 放射線療法
- 緩和化学療法
進行期の子宮頸がんでは、痛みを軽減し、症状を管理するために化学療法を行うことがあります。これを「緩和化学療法」と呼びます。使用される薬剤には、シスプラチン、カルボプラチン、パクリタキセル、トポテカン、ゲムシタビンなどがあります。 - 標的薬物療法
がん細胞上の特定のタンパク質を標的とする薬剤を使用して、がん細胞の増殖や拡散を阻害し、がん細胞を破壊したり増殖を遅らせたりします。使用される薬剤には、ベバシズマブやチソツマブ ベドチンなどがあります。 - 免疫療法
免疫療法では、体の免疫システムを活用してがん細胞を標的にして破壊します。FDA承認のオプションとして、ベバシズマブ、チソツマブ ベドチン、ペンブロリズマブなどがあります。
再発性子宮頸がん
- 化学放射線療法
- 放射線療法
- 化学療法
- 標的療法
- 免疫療法
- 手術
- 骨盤除臓術: 骨盤内に限局した再発性子宮頸がんに対して、膀胱、直腸、膣、下部腸とともにがんを取り除き、腹部にストーマを作り、人工肛門バッグで尿や便を収集します。
- 広汎子宮全摘出術: 子宮頸部または子宮の再発に対して行われることがあります。
予後
子宮頸がんが早期に診断された場合、5年相対生存率は約92%です。ただし、診断時に遠隔転移がある場合、5年相対生存率は19%に低下します。
考え方が子宮頸がんに与える影響
ポジティブな考え方は、いくつかの方法で子宮頸がんに良い影響を与えます:
予防: ポジティブな考え方は、定期的な子宮頸部検査など、積極的な健康行動を促進することがあります。
治療への順守: 希望を持ち、回復力のある考え方を持つ患者は、治療計画を順守し、より良い結果を得るために医師のアドバイスを従う可能性が高いです。
より良い精神衛生: 支えとなる考え方は、子宮頸がんの診断に関連するストレスや感情的な課題を管理するのに役立ち、より良い精神衛生に貢献します。
サポートシステム: ポジティブな考え方は、治療中に感情的および実際的なサポートを提供できる家族や友人との強い関係を育む可能性があります。
子宮頸がんの自然療法
以下の自然療法を試す前に、必ず医師に相談してください。
1. 薬草
ショウガ (Zingiber officinale)
ショウガは、子宮頸がんの発症に関与するプロスタグランジンの産生を阻害し、がん細胞の増殖を防ぐのに役立ちます。ショウガの活性化合物であるジンゲロールは、子宮頸がん細胞の急速な成長を抑制または停止し、アポトーシス(細胞の自殺)を刺激します。さらに、がん細胞の形状と構造を変え、他のがん細胞とのつながりを失わせ、細胞周期を停止させます。
アストラガルス(Astragalus membranaceus)
アストラガルスは抗がん作用があり、アストラガルス多糖類(APS)ががん細胞の増殖に関与するタンパク質(PLK1、CDC20、CDK1)のレベルを低下させることで、子宮頸がん細胞の増殖を遅らせます。また、APSはオートファジーを促進し、シスプラチンに対する子宮頸がん細胞の反応性を高め、体が損傷した細胞を除去するのを助けます。
トリプテリジウム・ウィルフォルディ(Tripterygium wilfordii)
この中国の薬草に含まれるトリプトニドは、がん細胞の増殖、拡散、生存を非常に効果的に阻止します。トリプトニドは子宮頸がん細胞にアポトーシスを引き起こし、正常な細胞周期を経るのを防ぎます。また、実験室での研究では、子宮頸がん細胞の転移や浸潤能力を大幅に低下させることが示されています。
2. 食事
研究者は、特定の食品を定期的に摂取することが子宮頸がんの予防に役立ち、子宮頸部異形成の発症も防ぐと考えています。推奨される食品は以下の通りです:
果物と野菜
カロテノイド、フラボノイド、葉酸が豊富な果物と野菜は、HPV(ヒトパピローマウイルス)と戦い、子宮頸部細胞ががん性病変に変わるのを防ぐのに役立ちます。特にアブラナ科の野菜(キャベツやカリフラワーなど)は、子宮頸がんの予防に効果的です。
抗酸化物質が豊富な食品
ブルーベリー、トマト、カボチャ、ピーマンなどが含まれ、ブルーベリーは子宮頸がんの治療における放射線療法の効果を高めることもあります。
3. 食事の補助食品
子宮頸部にすでに変化がある場合、食事からの摂取だけでは不十分な場合があり、サプリメントが推奨されることがあります。
クルクミン
ウコンに含まれる天然化合物であるクルクミンは、がん細胞を殺し、がん細胞の増殖と拡散を防ぎ、HPVの活動を止める効果があります。また、がん細胞を分解して除去するプロセスを促進します。
抗酸化物質(ビタミンA、D、C、E)
ビタミンAとDは、HPV感染から子宮頸部上皮内腫瘍(CIN)を予防するのに役立つ可能性があります。ビタミンCとEは、HPV感染からCIN、さらには子宮頸がんに至るまでの予防効果を発揮するかもしれません。
セレン
抗ウイルスおよび抗がん特性を持つセレンは、細胞やマウスの研究で子宮頸がんに有効であることがわかっています。セレンナノ粒子は特に有望で、低用量でも強力な効果を示します。
4. 温熱療法
温熱療法は、体の局所領域を105.8〜107.6度に加熱する自然療法で、特に子宮頸がんなどの内部がんに有効です。影響を受けた臓器や腔の周りに熱伝達装置を配置し、エネルギーを集中させて温度を上げます。この療法は、放射線療法の効果を高めることが知られていますが、シスプラチンの代替として使用されることはほとんどありません。
子宮頸がんを予防する方法
子宮頸がんを完全に予防する確実な方法はありませんが、以下の対策でリスクを軽減することができます:
子宮頸がん検査
定期的な子宮頸がん検査(パップテスト)は、子宮頸部の細胞の異常な変化を早期に発見する最も効果的な方法です。
HPVワクチン接種
ガーダシル9は、子宮頸がんの約90%の原因となる9種類のHPVから保護するワクチンです。HPVワクチンを接種しても、子宮頸がん検査は引き続き必要です。近年、HPVワクチン全般の安全性について懸念を表明する親が増えています。
喫煙しない
喫煙は子宮頸がんのリスクを高めるため、禁煙が推奨されます。
乱交しない、より安全なセックス
コンドームを使用することでHPV感染のリスクを低減できますが、完全に保護されるわけではありません。
子宮内避妊器具(IUD)の使用
IUDを使用した女性は子宮頸がんのリスクが低い可能性があり、1年未満の使用でも予防効果が見られることがあります。
(医学的監修:ジミー・アーモンド医学博士)















 『胆石』症状、原因、治療法、自然療法
『胆石』症状、原因、治療法、自然療法  『産後うつ病』症状、原因、治療法、自然な取り組み
『産後うつ病』症状、原因、治療法、自然な取り組み  『子宮頸がん』症状、原因、治療、自然療法
『子宮頸がん』症状、原因、治療、自然療法  『痔』症状、原因、治療、自然療法
『痔』症状、原因、治療、自然療法  『めまい』症状 原因 治療法 そして自然な対処法
『めまい』症状 原因 治療法 そして自然な対処法 






 ご友人は無料で閲覧できます
ご友人は無料で閲覧できます Line
Line Telegram
Telegram





ご利用上の不明点は ヘルプセンター にお問い合わせください。